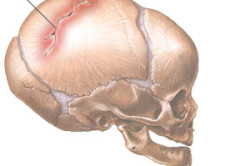
Строение черепа у ребенка. Перелом лобной кости
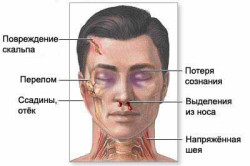
Тяжелейшая травма – перелом черепа у ребенка: последствия недуга создают риск для жизни пациента, поэтому необходимо оказать ему немедленную медицинскую помощь. Перелом костей черепа у детей сопровождается разрывом оболочек, защищающих вещество головного и спинного мозга. Из поврежденных сосудов наблюдается кровотечение в мозговую ткань.
Свидетель услышал, что кто-то назвал ее по имени, и собака лаяла. Х. который сказал ей: «Мой папа и моя сестра были ручными!» У нее сложилось впечатление, что мальчик плачет и носки. Она подошла к Х-ботинкам и предложила ему посмотреть, что происходит. Когда она приехала, она увидела РХ, лежащую на земле, ее отец стоял на коленях, положив руки на землю. Он встал и пошел в сарай.
Она оставила жертву, чтобы посмотреть, пришли ли полицейские и заметили ПД, который работал на его дворе. Ответчик начал оскорблять ее. Вскоре после этого прибыла полиция и прибыла машина скорой помощи из Аварийного центра. Пять были приняты дежурным врачом, св. К. который обнаружил, что у П. был сломанный череп и возбужденное состояние. Между тем следователь Георгий Георгиев посмотрел на место преступления, в ходе которого были обнаружены существенные доказательства. В сарае на нем был деревянный стержень с каплями красной жидкости и пропитан таким жидким бумажным носовым платком.
Причинами перелома черепа у ребенка могут быть:
- падение с высоты;
- спортивная травма;
- повреждения в результате дорожно-транспортного происшествия.
Выделяют несколько степеней тяжести перелома черепа у ребенка: последствия повреждений носят острый характер, связаны с нарушением мозгового кровообращения, поступлением ликвора, формированием спаек и рубцов. В ткани мозга образуются дефекты и очаги некрозов.
Вещественные доказательства были изъяты и описаны в протоколах. Обвиняемый К. который находился в отпуске, сотрудничал со своими коллегами. Мы также передали два экземпляра с 8 пунктами. боевой и 8-ти струйных патронов, а второй - 2 пустых наполнителя.
Георгиев провел обыск в доме ПД, в ходе которого были обнаружены сапоги и куртка из зеленого платка с каплями красноватой жидкости. Деревянный стержень с красноватой жидкостью был найден в яме в бетонном заборе. Предметы были изъяты, а К. добровольно предал 3 пары. В доме ИС был также выполнен поиск с пластиковой коробкой для газового пистолета «Валтро».
Основные формы перелома черепа у детей
Тяжелая травма головы, сопровождающаяся гидродинамическим ударом, приводит к повреждению костей черепа и внутреннему кровоизлиянию. Разрушение свода черепа характеризуется наличием трещин или расхождением швов у маленьких пациентов. В результате повреждения свода черепа дети подвергаются развитию , а трещины продолжаются в основании черепной коробки. Повреждение костей основания возникает при ударах в область переносицы, в нижнюю челюсть.
В соответствии с протоколом другой следователь в полицейском управлении Кюстендил-О. очистил каучуки от обеих сторон подсудимого К. и Св. П. вошел в хирургическое отделение МХАТ. Согласно рана головы, вероятно, будет получена от удара с сильно притупленной режущей частью топора и относительно ран сундука, возможно, также получаемого путем удара с острой частью топора через одежду.
Описанная выше черепно-мозговая травма вызвала нарушение здоровья, которое временно опасно для жизни, и без необходимости специализированной медицинской помощи существует реальный риск смерти. Нарушенная травма головы с переломом черепной кости представляет собой рану, которая проникает в черепную полость. Правильный перелом лезвия вызывает постоянное препятствие движению правой верхней конечности, а другие телесные повреждения вызвали временное расстройство здоровья, не опасное для жизни.
 Перелом приводит к разрушению нервов, заполнению спинномозговой жидкости воздухом, массивному ее инфицированию микроорганизмами.
Перелом приводит к разрушению нервов, заполнению спинномозговой жидкости воздухом, массивному ее инфицированию микроорганизмами.
Л. подразумевает период восстановления для жертвы около 5-6 месяцев. Перелом, описанный выше, вызвал постоянное препятствие левым движениям верхней конечности, нарушенную травму головы - временное расстройство здоровья, не опасное для жизни, а другие травмы - боль и страдания.
На правом плечевом суставе, синяки с абдоминопластикой в правой области, левые кровоподтеки. Нарушение первого пальмовое кости в правой руке, причиненный постоянно мешая движению правой верхней конечности перелом правого надколенника - постоянно мешать движениям правой нижней конечности и другие травмы - временное расстройство здоровья, не опасно для жизни.
Различают линейные открытые и вдавленные повреждения черепных костей. Линейные нарушения опасны для малыша: формируется субдуральная или эпидуральная гематома, сдавливающая вещество головного мозга.
Вдавленные повреждения черепа имеют открытую форму, а обломки костной ткани могут проникать в мозг и вызывать появление тяжелых осложнений. Последствия травмы выражены в виде клинических симптомов:
Л. подразумевает период для восстановления жертвы примерно с 4-5 месяцев. Головные раны и возможная степень расстройства сознания вызывают временный вред здоровью, опасные для жизни и другие травмы - боль и страдания. Начальные раны и возможная степень расстройства сознания вызывают временный вред здоровью, угрожающий жизни.
Очевидное из судебной экспертизы материальных доказательств на. Как видно из заключения экспертов Добровольные воины добровольно и воины подходят для цели. Это побудило его предъявить иск за клевету, которую он заслужил. Он немедленно вызвал дежурного полицейского канцелярия Кюстендила, никоим образом не участвуя в «скандале». Он указал на пистолет к нему и произвел несколько выстрелов, а затем атаковал его родителей. Иногда их дочь приходила, она отбрасывала сумку, которую носила, и прыгала в избиение.
- брадикардии;
- нарушения сознания;
- коматозного состояния или ступора.
Линейные повреждения черепа у детей
Тонкая трещина кости наименее опасна для здоровья малыша. Отмечается незначительное смещение пластин – не более чем на 1 см. Прогноз благоприятный: кости срастаются, не вызывая тяжелых осложнений для здоровья ребенка.
В результате ударов по голове целая кровь была разбрызгана. Претензии, которые он когда-либо слышал от него, плакали: «Папа, папа, почему ты нападаешь на маму и колу?» Затем он потерял сознание и понял в больнице. Он не может объяснить, как травмы были причинены раненым. Другу с более длинным клинком и ручкой. Раненный человек начал пить алкоголь на заднем дворе двора, заговорил сам с собой, пошел и ударил собаку. Через некоторое время он услышал ярость и посмотрел, что происходит. Он предупредил своего брата, что они употребляли алкоголь, но второй вышел и подвергся нападению.
 Линейный перелом может сопровождаться формированием . Увеличение их в размерах наблюдается через 14 дней после травмы: состояние пациента ухудшается, создается опасность для его жизни. Наблюдается нарушение целостности теменной кости. В процессе повреждения могут быть затронуты лобная и затылочная части черепа ребенка.
Линейный перелом может сопровождаться формированием . Увеличение их в размерах наблюдается через 14 дней после травмы: состояние пациента ухудшается, создается опасность для его жизни. Наблюдается нарушение целостности теменной кости. В процессе повреждения могут быть затронуты лобная и затылочная части черепа ребенка.
Да, она добралась до нее и ударила ее давним крестьянином, когда она была в своем дворе. Его брат взял дерево и начал защищаться. Он помог ему, когда увидел, что он упал, и был встречен выстрелами. Жертва с ума от алкоголя и не знала, что он делает. Он неоднократно падал, катался и катался по земле. Он помог своему брату встать, и они оба вернулись во двор. Он велел ему позвонить в полицию, и он остался, чтобы посмотреть, где будет скрываться пистолет. Х, с ружьем в руке, отправился в дом святого Иоанна, а затем они вернулись, когда свидетель привел двух собак и был вооружен деревом.
Повреждение линейного характера сопровождается образованием ссадины в месте удара с последующим формированием значительного отека.
Различают прямой и непрямой переломы, сопровождающиеся деформацией в области нанесения повреждений, созданной разрушенными близлежащими костями. Ребенка беспокоят головные боли, рвота, тошнота, нарушение дыхания, потеря сознания.
Н. беседовал с отцом, а затем собрал раковины. У трех подсудимых есть хорошие характеристики, о чем свидетельствуют характеристики и ссылки, содержащиеся в досудебных разбирательствах. Для его офиса в качестве полицейского в районе Кюстендил есть поощрение и только одно небольшое наказание.
Суд установил, что нет оснований сомневаться, в меньшей степени, правдивость показаний допрошенных. Свидетели, особенно Святые, являются логичными и последовательными, в соответствии с другими, доказательствами, собранными по делу. Они полностью отвечают типу и характеру их телесных повреждений и показывают, как они получены. В то же время объяснения трех подсудимых не должны приниматься безоговорочно, причем не только из-за их естественного желания оправдать свои действия. Объяснения подсудимых П. и Н. в январе, что П. был настолько «Берсерком» употребление алкоголя что ударило жену и дочь, и катались по земле, в результате чего, вероятно, вреда, несерьезны.
Опасность вдавленного перелома для здоровья и жизни пациента
Повреждение мозга вызывает нарушение развития малыша и появление осложнений. Ребенок может остаться инвалидом. При вдавленном повреждении разрушается теменная или лобная кости.
Закрытое повреждение опасно появлением неврологических симптомов, обусловленных глубиной вдавливания обломков костей.
Х. обстреляла его безоружным огнестрельным оружием, а через некоторое время и беседу с отцом он собрал раковины с земли. Напротив, это ясно из свидетельства Св. Он испугался, плача в носках. Состояние его отца было таким, что он не мог догадаться. Обвинения, сделанные обвиняемыми, «ставят» в руки Св. Оба элемента не были обнаружены сотрудниками полиции.
Но физическое и психологическое состояние обоих, вызванное избиением матери, и вид их родственников-близких, П. и Х. были суровыми и не позволяли скрывать что-либо. Хотя это обстоятельство напрямую не связано с предметом дела, его следует скорее судить по правдоподобности показаний этих свидетелей.
При открытой форме повреждения главный враг здоровья пациента – инфекция, приводящая к развитию судорог, неврологической патологии и смерти.
В случае эффективного лечения удается предотвратить появление таких осложнений, как:

После тестирования было установлено, что оба. Дж. Установленных при их поступлении в больницу, суд не согласился с утверждениями обвиняемых о том, что они были получены в результате ударов жертвами тяжелых предметов. С одной стороны, неоспоримо, что в ходе скандала в определенное время одновременно три жертвы сталкивались с тяжелыми объектами в отношении каждой из жертв.
Я. могло быть нанесено самим себе, ударить друг друга или получить непреднамеренные удары от третьего ответчика. В подтверждение показаний подсудимых также представлены результаты исследований экспертов, отраженные в их выводах, особенно судебная экспертиза Образцы крови, которые были изъяты из точки происхождения и чье кровоснабжение установлено, могут быть оставлены только каждым из раненых. Это обстоятельство подтверждает утверждения П. и Х. что топор, с которым удары ударил по первому, не является одним из доказательств в этом случае.
- эпилептические припадки;
- менингит;
- гидроцефалия;
- нарушение движений глазных яблок;
- абсцесс головного мозга.
У ребенка после травмы могут развиваться общемозговые симптомы:
- нистагм;
- косоглазие;
- патологические рефлексы на стопе.
Генерализованные приступы судорог возникают при образовании гематомы после вдавленного перелома. В отдаленном периоде у больного развивается нарушение памяти и слуха, атрофия зрительного нерва, спазм сосудов, расположенных на сетчатке глаза. При несвоевременном хирургическом вмешательстве у ребенка возникает расстройство дыхания, формируется внутримозговое кровоизлияние, разрушение мозгового вещества осколками костей.
В связи с этим он очистил не только свое огнестрельное оружие, но и руки, а также его наполнитель. К. представляют из объективного и субъективного аспекта преступления общего характера, соответственно, ст. 115, абз. 18, абз. 1 и абз. 12, абз. 2, абз. 1, абз. 20, абз. 2 Уголовного кодекса. С объективной точки зрения есть, прежде всего, попытка простить ИПП, действие остается незавершенным по причинам, не зависящим от исполнителя, - предоставление специализированной медицинской помощи пострадавшему.
С субъективной стороны есть прямое намерение: К. сознавал общественно опасный характер своих поступков, предвидя возникновение его социально опасных последствий и хотел этого. Он ударил его острую часть инструмента в правой части его головы, а после отскока назад на землю - несколько ударов снова с острой частью топора в левой половине сундука в сердце. Инсульт головы П. вызвал открытую черепно-мозговую травму и черепно-мозговую травму, вызвавшую нарушение здоровья, которая была временно опасна для жизни, и без необходимости специализированной медицинской помощи существовал реальный риск смерти.
Осложнения при переломе основания черепа
Повреждение костей создает неотложные и отдаленные последствия для здоровья ребенка. Врач, дающий прогноз недуга, учитывает такие факторы:
- тяжесть повреждений;
- эффективность медицинской помощи;
- возраст пациента.
Неотложная опасность появляется в результате разрыва кровеносных сосудов и формирования гематом в полости черепа. Сгусток крови давит на мозговые оболочки, нарушая деятельность мозга. В результате изменения целостности кожи, сосудов в рану проникают микроорганизмы, вызывающие инфекционное воспаление.
К. знал, что пробивание топора в ключевых органах неизбежно приведет к инвалидности, которая по своей природе несовместима с жизнью. После этих ударов, вместе взятых тремя подсудимыми, получил ряд телесных повреждений, включая перелом первой руки правой руки с морщинами кожи и отеком в этой области.
К. несомненно, знал, что при таком ударе неизбежно будет вызвано много физических травм, включая упомянутый выше перелом. Хотя невозможно установить, кто именно эти трое вызвали эту инвалидность, в соответствии с положениями пункта 2 статьи 20 Уголовного кодекса все ответчики несут ответственность. С субъективной стороны есть прямое намерение - ПЖ осознал общественно опасный характер своих поступков, предвидел возникновение их социально опасных последствий и хотел этого. Этот подсудимый нанес своим железным стержнем удар по ногам РА, вызывая вышеописанные средние телесные повреждения.
Повреждение задней черепной ямки может вызывать паралич мышц, обеспечивающих подвижность языка.
Открытый перелом основания – тяжелое повреждение, дающее минимальную выживаемость у детей. Перелом в области орбиты черепной передней ямки у ребенка чрезвычайно опасен: могут появиться судорожные припадки, зрительные расстройства, звон в ушах, головокружение.
Он знал, что нанесение таких ударов неизбежно приведет к инвалидности, включая тип фактических. П. выражается в постоянно мешая движению правой верхней конечности после перелома правой лопатки. Это связано с тем, что средний телесный ущерб ИС вызван тремя обвиняемыми в соучастии в качестве со-исполнителей.
Учитывая, что такое обвинение не предъявлено этого ответчика ни досудебном, ни судебной стадии уголовного процесса, он был признан судом виновным в совершении преступления, указанного в обвинительном заключении. Я. сознавал общественно опасный характер своих действий, предвидя возникновение их социально опасных последствий и хотел этого.
Клиническая картина после перелома свода черепа
Закрытая травма, сопровождающаяся нарушением целостности костей свода, сочетается с другими переломами в области черепной коробки. У детей в связи с эластичностью костей часто возникают локальные изменения в структуре мозга.
Черепно-мозговая травма с повреждением височной кости вызывает нарушение целостности сосудов и появление эпидурального кровоизлияния.
Последствия повреждения свода черепа в закрытой форме у маленьких детей проявляются стремительной динамикой симптомов и изменением жизненных функций организма.
 У ребенка после травмы наблюдают повышение внутричерепного давления. Нарушение целостности мозговой оболочки приводит к скоплению крови в спинномозговой жидкости, а при смещении кости наблюдают кровоизлияние под надкостницей.
У ребенка после травмы наблюдают повышение внутричерепного давления. Нарушение целостности мозговой оболочки приводит к скоплению крови в спинномозговой жидкости, а при смещении кости наблюдают кровоизлияние под надкостницей.
У ребенка в более позднем периоде травмы появляется мозжечковая и стволовая симптоматика.
Неблагоприятные последствия появляются у детей, получивших повторную травму головы. В случае образования гематомы ребенок страдает анемией, развивается геморрагический шок.
Особенности черепно-мозговых переломов у детей
Груднички обладают особой клинической симптоматикой мозговой травмы. Родовое повреждение костей черепа у недоношенных младенцев приводит к отеку мягких тканей, венозному застою, появлению родовой опухоли.
Образование гематомы значительного размера вызывает гибель ребенка. Состояние младенца часто бывает нестабильным после ликвидации гематомы. Развивается менингоэнцефалит, а в более позднем периоде формируется церебральный паралич, гиперкинезы, судорожные припадки.
 Костная ткань грудничка эластичная, поэтому переломы встречаются нечасто. У новорожденных малышей перелом сопровождается вдавливанием кости в полость черепа.
Костная ткань грудничка эластичная, поэтому переломы встречаются нечасто. У новорожденных малышей перелом сопровождается вдавливанием кости в полость черепа.
В отдаленном восстановительном периоде у ребенка наблюдают расстройства в работе вегетативной нервной системы: слабеет память, нарушается моторика, изменяется поведение. До 16 лет у ребенка, получившего травму головы в период рождения, наблюдается нарушение формирования многих исполнительных навыков. Нередко появляются нарушения в психоэмоциональной сфере. Умственные способности не страдают, но отсутствует способность принимать разумное решение, появляются вспышки гнева, изменяется процесс торможения. В дальнейшем у ребенка возникают трудности в общении, формируется тяга к алкоголю, к наркотикам.
Одним из важнейших и часто встречающихся компонентов ЧМТ у детей являются переломы костей черепа. Их общая частота достигает 27%, причем 2 / 3 из них приходится на долю закрытой ЧМТ. В зависимости от локализации повреждения костей, различаются переломы свода, основания и комбинированные переломы (свода и основания). Причем, чаще всего повреждается теменная кость, затем, в порядке убывания, лобная, затылочная и височная кости.
Выделяются линейные, оскольчатые раздробленные, оскольчатые вдавленные (импрессионные,депрессионные), декомпрессионные, дырчатые (слепой, сквозной) переломы и их сочетания. Основное значение у детей имеют линейные, вдавленные переломы и переломы основания черепа.
Линейные переломы свода
Линейные переломы костей свода черепа характеризуются отсутствием смещения внутренней костной пластинки внутрь и являются наиболее частым видом повреждения черепа у детей. Они встречаются приблизительно у 20% детей с ЧМТ и составляют 75% от всех переломов черепа. Наиболее часто повреждается теменная кость, нередко с вовлечением затылочной и лобной. Пересечение линией перелома черепных швов указывает на значительное механическое воздействие на голову пострадавшего и высокий риск повреждения твердой мозговой оболочки.
Обычно над переломом имеются следы механического воздействия (ссадины, отек, гематомы).
Значение линейных переломов костей свода черепа у детей очень долго являлось предметом оживленных дискуссий. В настоящее время считается, что линейный перелом сам по себе не имеет большого клинического значения. Его наличие указывает лишь на достаточно значительную силу механического воздействия на череп в момент травмы, которая может быть причиной не только перелома, но и других, значительно более опасных внутричерепных повреждений (ушиба мозга, разрыва твердой мозговой оболочки, внутричерепных гемиоррагий). Возможность именно этих повреждений должно являться причиной тревоги клинициста и определять необходимость дообследования ребенка (в том числе и визуализации внутричерепного состояния). Особое значение линейный перелом костей свода черепа имеет у младенцев, поскольку он может быть единственным признаком, позволяющим отказаться от диагноза легкой травмы.
При подозрении на перелом костей черепа и наличии неврологических расстройств детям показана рентгенография черепа УС или КТ в тканевом и костном режимах. В остром периоде обычно проводят обзорную рентгенографию черепа в двух проекциях (прямой и боковой), в тяжелых случаях не меняя положения головы ребенка, а перемещая рентгеновскую трубку (рис. 27—4). При подозрении на перелом затылочной кости проводят рентгенгограммы в задней полуаксиальной проекции, а для исключения или определения глубины вдавления - рентгеновские снимки, касательные месту повреждения. Прицельные снимки (орбит по Резе, височных костей по Шюллеру, Майеру, Стенверсу) проводят дополнительно через несколько дней после стабилизации состояния ребенка. Необходимо помнить, что на краниограмме повреждения только наружной или внутренней костных пластин выявляются редко. Если нет возможности провести КТ или УС, осуществляют Эхо-ЭГ.
Наиболее информативной является КТ в тканевом и костном режимах с изучением целостности интересующих участков свода и основания черепа. При изолированных линейных переломах черепа и минимальных неврологических расстройствах у детей старшего возраста обычно проводится люмбальная пункция с целью исключения субарахноидального кровоизлияния. Положение о необходимости люмбальной пункции детям младшего возраста при минимальной симптоматике является спорным. Если линейный перелом сочетается с ранами скальпа, хирургическая обработка последних может быть проведена в условиях перевязочной.
Особый вид линейных переломов представляют т.н. «зияющие» (диастатические) переломы. Для них характерно наличие диастаза между костями черепа. Эти переломы могут быть в виде разрыва швов или проходить через кость. Они характерны в основном для младенцев и возможность их возникновения объясняется незавершенной оссификацией костей черепа и непрочностью швов.
Иногда на 2-5 сутки после травмы отмечается расхождение краев перелома, в связи с чем он более четко выявляется на отсроченных краниограм-мах. Такие переломы у младенцев чаще всего не требуют хирургического лечения.
Изолированные переломы костей основания черепа у детей до 3 лет встречаются крайне редко, но переход линии перелома с костей свода на основание наблюдается в 10% случаев. На этот факт необходимо обратить особое внимание, т.к. эти переломы могут иметь определенные последствия в отдаленном периоде ЧМТ и требуют своевременной диагностики и лечения.
У детей старше 3 лет выявление зияющего перелома обычно сопровождается значительными неврологическими расстройствами, которые определяют дальнейшую лечебную тактику.
Рис. 27-4. Рентгенография черепа в прямой (А) и боковой (Б) проекциях. Линейный перелом лобной и теменной костей справа (мальчик 1,5 лет).
Хотя большинство внутричерепных гематом не сопровождается линейными переломами черепа, их сочетание является очень грозным. Наиболее часто линейные переломы сочетаются с эпидуральными и эпидурально-поднадкостничными гематомами, особенно когда линия перелома пересекает борозды средней оболочечной артерии или венозных синусов. Причиной таких гематом может явиться сам перелом (геморрагия из области поврежденной кости). При линейных переломах черепа и эпи-дуральных гематомах выявляются более или менее выраженные очаговые и общемозговые симптомы. Однако следует учитывать, что около 5% детей с линейными переломами могут иметь «хирургически значимые» по объему гематомы, протекающие клинически бессимптомно. Именно поэтому дети с линейными переломами должны относиться к группе риска по возможности развития внутричерепной гематомы и всем им необходима объективизация структурного внутричерепного состояния (КТ, УС, Эхо-ЭГ).
Своеобразным и редким осложнением линейных переломов у детей являются т.н. «растущие переломы» (синоним - «лептоменингеальные кисты»). Они возникают в тех случаях, когда при травме повреждаются не только кости черепа, но и плотно приращенная к их внутренней поверхности твердая мозговая оболочка (ТМО). Ее повреждение соответствует линии перелома. Сначала в дефект ТМ О выбухает арахноидальная оболочка, препятствуя заживлению этого дефекта. Далее в него начинает выбухать мозг, увеличивая дефект ТМО и оказывая локальное давление на тонкие кости черепа в области перелома. Это приводит к нарастанию диастаза костей в области перелома. Растущие переломы встречаются менее чем у 1 % детей с линейными переломами, и располагаются преимущественно в теменной области. Больше половины этих повреждений наблюдается у детей до 1 года и они почти не выявляются у детей старше 3 лет. При рентгенографии черепа и УС-краниографии выявляется прогрессивное расширение перелома. В большинстве случаев такие дети подлежат хирургическому лечению, которое заключается в пластике дефекта ТМО и черепа, а также иссечении излишних мягких тканей головы в области сформировавшегося выбухания. В качестве пластического материала целесообразно применять расщепленную твердую мозговую оболочку (у младенцев - надкостницу), а для краниопластики - костный материал пациента (например, расщепленную кость или костную стружку, полученную при наложении фрезевых отверстий, которой пломбируются как область перелома, так и сами фрезевые отверстия). В редких случаях наблюдается выбухание в полость лептоменингеальной кисты расширенного бокового желудочка, что требует проведения предварительного вентрикулоперито-неального шунтирования клапанной системой среднего давления.
Редкое осложнение линейного перелома черепа - травматические аневризмы, которые формируются в случаях разрыва ТМО и выбухания в ее дефект арахноидальной оболочки с участком расположенного в ней артериального сосуда. Такие аневризмы более характерны для переломов основания черепа или вдавленных переломов.
На рентгенограмме черепа линейный перелом у детей в возрасте до 5 лет выявляется в течение 4- 8 мес, а у детей более старших - в среднем в течение 2 лет. Прогноз при линейных переломах обычно определяется динамикой сопутствующих перелому повреждений мозга.
Вдавленные переломы
Вдавленные переломы возникают при воздействии на череп ребенка предмета с относительно небольшой поверхностью. На детский возраст приходится около половины всех вдавленных переломов, причем третья часть - на возраст до 5 лет. Чаще всего повреждается теменная и лобная кости. Необходимо выделить открытые и закрытые вдавленные переломы, поскольку они требуют различного лечения. Открытые переломы характеризуются наличием над ними раны скальпа с повреждением апоневроза. К закрытым переломам относятся переломы, не сопровождающиеся повреждениями мягких тканей головы, а если таковые и имеются, то апоневроз остается сохранным. Закрытые переломы составляют приблизительно треть от всех вдавленных переломов и более характерны для младшего возраста. При них возможность развития внутричерепной инфекции мала. В отличие от линейных, при вдавленных переломах клинику и прогноз определяют не только сопутствующие переломам внутричерепные изменения. Особенности самого перелома могут значительно влиять на неврологические проявления травмы и непосредственно определять лечебную тактику. Основное значение имеет локализация перелома и глубина вдавления костных фрагментов. Эти данные можно получить при рентгенографии черепа, причем при этом часто необходимо проведение дополнительных снимков, касательных области перелома (рис. 27-5). Возможность избежать рентгеновской нагрузки и транспортировки ребенка обеспечивает УС-краниография.
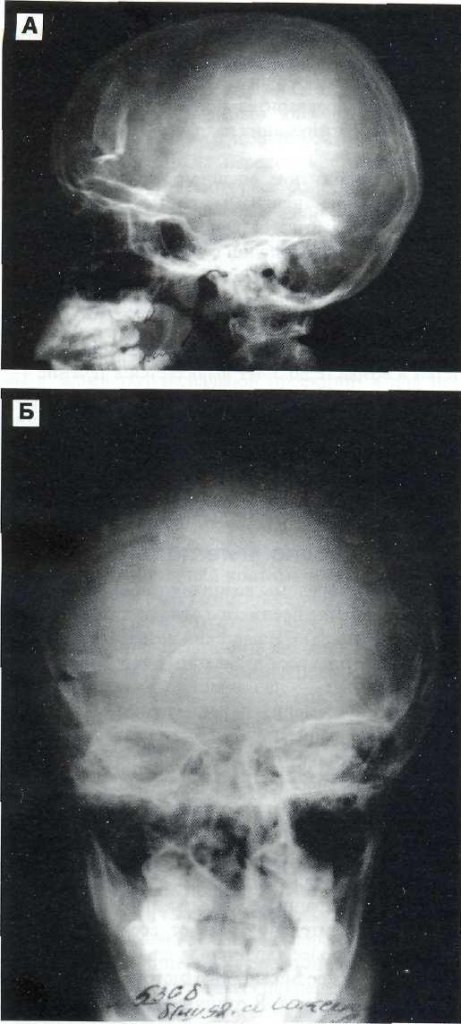
Рис. 27-5. Рентгенография черепа в боковой (А) и прямой (Б) проекциях. Вдавленный депрессионный перелом лобной кости справа (мальчик 8-ми лет).
Преимуществами УС-исследования является возможность оценки не только состояния костей черепа, но и исключения внутричерепных гематом. Наиболее полную информацию можно получить при КТ, проводимой как в тканевом, так и в костном режимах (рис. 27-6). Вопрос о хирургическом лечении неосложненных переломов решается в плановом порядке, после исчезновения гематомы и отека в области перелома.
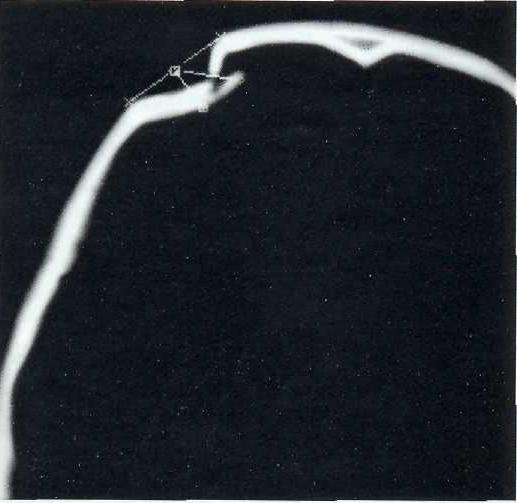
Рис. 27-6. КТ-изображение в костном режиме вдавленного импрессионного перелома лобной кости справа (мальчик 5-ти лет).
Судороги при вдавленных переломах встречаются чаще, чем при других видах повреждения костей черепа. У 10% детей всех возрастов с вдавленными переломами костей черепа возникают ранние судороги (в первые 7 дней после ЧМТ) и у 15% поздние судороги (после 7 дней). При других видах переломов эти показатели достигают только 4% и 3% соответственно. Более частые судороги при вдавленных переломах вероятно связаны с повреждением и/или раздражением коры мозга смещенными в полость черепа костными фрагментами. Возможно смещение в полость черепа только внутренней костной пластинки. По обзорным кра-ниограммам эти переломы могут ошибочно трактоваться как линейные переломы. Лишь КТ позволяет выявить вдавление.
Показания к хирургическому лечению вдавленных переломов во многом зависят от локализации и глубины вдавления, а также общего состояния ребенка. Хирургическое значение по мнению различных авторов имеют вдавления глубиной от 5 мм до 10 мм.
При наличии у ребенка раны на голове после тщательного выбривания волос вокруг раны и обработки антисептиками ее краев врач пальцем в перчатке осторожно пальпирует кость в области краев и дна раны. Если обнаружен перелом, то не производя никаких дополнительных манипуляций, кроме гемостаза, ребенку проводят рентгенографию черепа (прямой, боковой и касательный снимки) и Эхо-ЭГ (либо УС). При открытых вдавленных переломах УС-краниография малоэффективна. Оптимальным является КТ в костном и тканевом режимах, позволяющая выявить также и инородные тела в полости черепа (рис. 27-7).
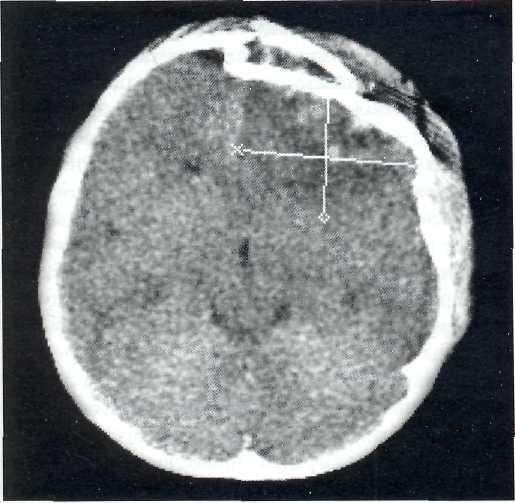
Основная опасность открытых переломов - инфекция, поэтому дообследование и операция должны быть выполнены быстро. Обычно инфекционные осложнения не превышают 5%, если операция проведена в течение 48 часов после ЧМТ. Инфекционные осложнения являются причиной увеличения числа неврологических расстройств, судорог и смерти.
Этапы операции при открытых вдавленных переломах следующие: экономное иссечение размозженных краев раны, удаление вдавленных фрагментов, осмотр ТМО, обработка повреждения мозга, герметизация ТМО, краниопластика и ушивание раны.
Если перелом и рана расположены позади волосистого края, то может быть сформирован S-образный кожный доступ за счет продления кожной раны. При переломах лобной кости оптимальным является бикоронарный разрез. Выявление дефекта ТМО требует его ушивания, а при невозможности осуществляется пластика дефекта фрагментом надкостницы или лоскутом, сформированным после расслоения ТМО. Следует стремиться завершить операцию первичной аутокраниопластикой. В большинстве случаев это можно осуществить с помощью костных фрагментов, скрепив их между собой. Некоторые авторы при загрязнении костных фрагментов рекомендуют перед их реимплантацией промывание отломков в растворе антисептиков. Однако необходимо хорошо промыть после этого костные фрагменты для исключения попадания антисептика на оболочки мозга. Особое значение имеет первичная реконструкция верхнего края орбиты, поскольку существуют дополнительные сложности ее восстановления при отсроченной кр ан и о пластике.
Консервативное лечение возможно, если перелом расположен над венозным синусом, поскольку удаление костного фрагмента, тампонирующего разрыв синуса, может привести к катастрофическому кровотечению. При этом надо помнить, что локализация переломов над областью задних отделов верхнего сагиттального синуса, слияния синусов, доминантного поперечного синуса с их компрессией может привести к развитию клинической картины псевдотуморозного синдрома. Его основными проявлениями являются нарастающие симптомы интракраниальной гипертензии и застойные соски зрительных нервов. Поэтому, в таких случаях необходимо объективизировать проходимость синуса в области вдавления с помощью МР-ангиографии (либо церебральной ангиографии). При выявлении объективных или клинических признаков нарушения кровотока операцию необходимо проводить в плановом порядке в течение первых Зх суток после травмы. Планируя такое вмешательство, необходимо быть готовым к обильной геморрагии. Наиболее целесообразным представляется осуществление кост-но-пластической трепанации черепа с расположением вдавленного фрагмента в центре костного лоскута. При проведении резекционной трепанации, костный фрагмент, расположенный над синусом, извлекается в самый последний момент, после того как обнажены дистальный и проксимальный участки синуса как минимум на 1 см. При обнаружении поврежденного участка синуса применяют известные способы его пластики.
Одной из основных опасностей открытых вдавленных переломов является возможность развития внутричерепных гематом (более характерны внутримозговые гематомы). Хотя они встречаются нечасто, их наличие значительно повышают риск летальности и инвалидности. Для минимальной инвазивности при их удалении наиболее эффективным является использование интраоперационной УС (УС-навигации и УС-мониторинга на этапах удаления гематомы). При невозможности предоперационного КТ-исследования, проведение интраоперационной УС после удаления костных фрагментов обеспечивает качественную оценку внутричерепных травматических изменений.
Особая форма вдавленного перелома - вогнутый перелом у младенцев (по типу вдавления в пинг-понговом шарике). Наиболее часто он возникает во время родов, но может встречаться и при травме новорожденного. Сочетания этого вида переломов с внутричерепными гематомами или какими-либо неврологическими расстройствами обычно не бывает. Поскольку многие из таких переломов имеют тенденцию к спонтанной репозиции, хирургическое лечение применяют в следующих случаях: 1) выраженное вдавление (более 5 мм); 2) связанные с вдавлением неврологические проявления или признаки повышенного внутричерепного давления; 3) наличие ЦСЖ в субгалеальном пространстве.
Тактика хирургического вмешательства при данном виде переломов описана при обсуждении родовой ЧМТ.
Объем консервативного лечения определяется в основном сопутствующими перелому повреждениями мозга.
Переломы основания
Череп ребенка характеризуется большой пластичностью, поэтому переломы костей основания черепа у детей встречаются значительно реже, чем у взрослых. Изолированные переломы основания черепа составляют 2,3-5% от всех переломов костей черепа и обнаруживаются в основном у детей школьного возраста. Клинические проявления зависят от локализации перелома. При повреждении костей основания передней черепной ямки возможны периорбитальный отек, ринорея, аносмия. Переломы пирамиды височной кости могут сопровождаться снижением слуха, парезом лицевого нерва, отореей и кровоизлиянием в барабанную полость. Для детей характерны продольные переломы пирамидки, возникающие обычно в результате боковых ударов.
Диагноз перелома костей основания черепа чаще всего основывается на клинических данных. Рентгенография черепа не всегда оказывается эффективной. Проведение КТ и УС в этих случаях позволяет исключить дополнительные повреждения, прежде всего внутричерепные гематомы. Переломы далеко не всегда выявляются даже при проведении КТ в костном режиме.
Эффективность профилактического применения антибиотиков у этих пациентов не доказана. Важность выявления переломов основания черепа связана с опасностью осложнений - ликворной фистулы с последующим рецидивирующим менингитом, а также повреждений черепных нервов.
Особую проблему в педиатрической нейротравматологии представляют переломы основания передней черепной ямки в области ее орбитальной части. Изолированные переломы крыши орбиты у взрослых пациентов встречаются очень редко, чего нельзя сказать, к сожалению, о детях младшего возраста. Отсутствие у них пневматизированной лобной пазухи делает крышу орбиты более ранимой. В этой области могут возникать линейные или осколъчатые (без смещения отломков, со смещением их вниз или вверх) переломы. Клинически они проявляются периорбитальным отеком, деформацией верхнего края орбиты и экзофтальмом. Частое сочетание этого вида переломов с внутричерепными повреждениями требуют проведения КТ. Другие виды диагностики, такие как Эхо-ЭГ, рентгенография, УС, в этих случаях малоинформативны.
Большинство переломов крыши орбиты лечится консервативно. Однако, при значительном смещении костных отломков, в связи с риском развития орбитальной мозговой грыжи, применяется хирургическое лечение. Причем, при смещении костных отломков вниз необходим как интракраниалъный, так и экстракраниальный (интраорбитальный) доступы. В ряде случаев целесообразно применять аутопластику дефекта костей основания черепа расщепленным фрагментом костей свода черепа.
В детской нейротравматологии ликворные фистулы являются редким, но очень опасным осложнением. Они формируются при переломах костей основания черепа и встречаются в основном у детей в возрасте после 3 лет. К основным клиническим признакам относится спонтанное истечение ЦСЖ из уха или носа. Обычно ликворея появляется в ближайшие 1-2 суток после травмы. Нередко возникают сложности при уточнении характера отделяемого из носа. Биохимический анализ позволяет разрешить сомнения. В ЦСЖ глюкозы в два раза меньше, чем в сыворотке крови и больше чем в носовом секрете, а хлоридов больше чем в сыворотке. Самым простым методом, позволяющим быстро отличить ликвор от носового секрета является проба с «носовым платком». После высыхания платка в местах, промоченных носовым секретом, его ткань становится более плотной, чего не наблюдается при пропитывании платка ликвором.
Незначительные по объему носовые ликвореи часто очень трудно обнаружить, особенно у детей, находящихся в коме. В таких случаях диагноз становится очевидным при возникновении рецидивирующих менингитов, которые являются главной опасностью ликворной фистулы. Применение антибиотиков не обеспечивает профилактику этих инфекционных осложнений.
После выявления ликвореи ребенок все время находится в постели с поднятым головным концом. При ушной ликворее исключается поворот головы в сторону уха, из которого вытекает ликвор. Необходимо уменьшить риск возникновения эпизодов, сопровождающихся временным подъемом внутричерепного давления (плач, натуживание, кашель, психо-моторное возбуждение, судороги). Нередко отмечается рецидив ликвореи после подобных эпизодов. К счастью, перечисленные мероприятия и дегидратационная терапия в большинстве случаев позволяют добиться исчезновения ликвореи в течение 1-3 дней. Однако в случаях ее продолжения более 3 дней необходимо прибегать к повторным люмбальным пункциям. После них формируются постпункционные отверстия в твердой мозговой оболочке, через которые осуществляется длительный дренаж ЦСЖ экстрадурально. Это способствует закрытию фистулы. При неэффективности повторных пункций решается вопрос об установке длительного наружного (наружный длинно тоннельный люмбальный дренаж) или внутреннего дренирования (вентрикулоперитонеальное шунтирование системой низкого давления).
Неэффективность перечисленных мероприятий диктует необходимость проведения радикального вмешательства с пластикой дефекта твердой мозговой оболочки и кости. Главным условием эффективности такой операции является уточнение области ликвореи. С этой целью используются КТ в костном режиме с тонкими срезами (особенно эффективны фронтальные реконструкции изображения), радионуклидные методы, однако, наиболее эффективным является КТ-цистернография с омнипаком. Значимой разницы в частоте рино- и отореи не отмечается.
Особенности хирургической тактики зависят от локализации области ликвореи. При повреждениях передней черепной ямки используются бикоронар-ный разрез, односторонняя краниотомия и субфронтальный интрадуральный доступ. В качестве пластического материала для твердой мозговой оболочки применяются надкостница, височная фасция или широкая фасция бедра. Швы должны быть максимально герметичными. Некоторые авторы рекомендуют применение медицинских клеев (например, МК-9). В послеоперационном периоде сохраняется люмбальный дренаж или продолжаются люмбальные пункции в течение нескольких дней.
Переломы каменистой части височной кости, сопровождающиеся отореей, герметизируются аналогичным образом, как и фистулы передней черепной ямки. Доступ к области ликвореи определяется локализацией фистулы (в средней или задней черепной ямке).
Одним из главных симптомов переломов основания черепа являются повреждения черепных нервов. Для переломов основания передней черепной ямки характерна дисфункция обонятельного нерва, возникающая примерно у 7 3 детей с данным видом патологии. Посттравматическая аносмия может длиться достаточно долго (до 3 и более лет). К счастью, у многих детей отмечается тенденция к восстановлению обоняния уже в течение первых 3-4 недель после травмы.
К редким проявлениям травмы головы относятся зрительные расстройства, связанные с повреждением зрительных нервов. Непосредственное на них воздействие оказывается при переломах, проходящих через каналы зрительных нервов или передние клиновидные отростки. В большинстве же случаев дисфункция зрительных нервов возникает из-за ушиба нерва или нарушения в нем микроциркуляции. Обычно зрительные расстройства возникают сразу после травмы. При отсроченных зрительных нарушениях необходимо провести КТ в костном режиме для оценки просвета канала зрительных нервов. Выявление признаков его сужения и нарастание зрительных расстройств может потребовать хирургической декомпрессии зрительного нерва.
Глазодвигательный, блоковидный и отводящий нервы страдают в основном в момент травмы, причем нередко бывает сложно отличить повреждение самого нерва от патологии ствола мозга. Эти расстройства возникают при переломах в области верхней глазничной щели или, редко, при косых и поперечных переломах ската.
Травма тройничного нерва возникает, в основном, в области супра- и инфраорбиталъных отверстий. Редко его повреждения могут быть следствием дислокационных воздействий.
Парез лицевого нерва часто сочетается с переломами каменистой части височной кости. При поперечных переломах нерв травмируется во внутреннем слуховом проходе или горизонтальной части фаллопиева канала. Обычно возникает внезапная его дисфункция. Продольные переломы могут перерастягивать нерв, приводить к ушибу или сдавлению нерва. При остром параличе лицевого нерва и отсутствии признаков восстановления его функций некоторые авторы считают целесообразным проводить его декомпрессию через 3 недели после травмы. Неэффективность декомпрессии требует решения вопроса о пластике лицевого нерва. При отсроченном парезе лицевого нерва необходима немедленная его декомпрессия. Поперечные переломы каменистой части височной кости могут проявляться слуховыми (гипоакузия, звон в ушах) и/или вестибулярными расстройствами.
Крайне редко возникают первично травматические повреждения каудальной группы нервов. Обычно они сочетаются с переломами основания черепа, проходящими через яремное отверстие.
А.А. Артарян, А.С. Иова, Ю.А. Гармашов, А.В. Банин